Med znaki, ki jih občutijo bolniki v zadnjem obdobju neozdravljive bolezni, je bolečina eden najbolj pogostih in motečih. Bolečina je neprijetna čutna in čustvena izkušnja, ki kaže na dejansko ali verjetno poškodbo tkiva, vendar ni samo rezultat pasivnega prenosa bolečinskega dražljaja od mesta poškodbe do mesta zaznave. Kako jo bo bolnik doživel, je odvisno tudi od čustvenih dejavnikov in izkušenj ter kulturnih in družbenoekonomskih dejavnikov. O kronični bolečini največkrat govorimo v zvezi z napredovalim rakom, vendar trpijo zaradi nje tudi bolniki z drugimi neozdravljivimi boleznimi. To so bolniki z napredovalo nevrološko boleznijo, na primer z amiotrofično lateralno sklerozo ali multiplo sklerozo, ledvično, srčno, pljučno boleznijo in bolniki z AIDS-om. Pri starejših je bolečina bolj pogosta zaradi degenerativnih sprememb. Bolečina zaradi raka je posledica rasti tumorja v mehka tkiva, kosti, notranje organe ali živčno tkivo.
SLABO ZDRAVLJENA
Velikokrat je bolečina slabo zdravljena, kljub temu da je vzrok zanjo znan in obstajajo zdravila ter znanje za njeno lajšanje. Vzroki so tako na strani zdravnika kot na strani bolnika. Zdravnik ne upošteva jakosti ali vrste bolečine in se boji uporabiti močne opioide zaradi njihovih neželenih učinkov, bolnik noče obremenjevati zdravnika z navajanjem svojih težav ali se boji jemanja močnih opioidov in se odloči, da jih bo vzel takrat, ko bo še huje. Nezdravljena ali slabo zdravljena bolečina povzroča fizične in psihične posledice. Zaradi bolečine bolnik slabo spi in uživa hrano ter je manj gibljiv. Zmanjša se obrambna sposobnost proti okužbam, kar lahko vodi v nastanek pljučnice, ki je za oslabelega bolnika lahko usodna. Zaradi nepokretnosti je večja verjetnost nastanka globokih venskih tromboz in posledično pljučnih embolij. Kakovost bolnikovega življenja je manjša tudi zaradi slabšega psihičnega počutja. Pogosto je bolnik z bolečino depresiven in prestrašen. Ne more se več posvetiti svojim najljubšim opravilom in opušča druženje z bližnjimi. Vse to poglablja občutke nemoči, včasih jeze, strahu in socialne izoliranosti. Po skrbnem pregledu bolnika in upoštevanju vseh njegovih potreb je možno olajšati bolečino pri večini bolnikov, kar je pomembno za bolnika in tudi njegove ljubeče svojce. Z učinkovitim lajšanjem bolečine pri slednjih lahko preprečimo nastanek dolgega obdobja patoloških občutkov krivde, ker mislijo, da so za bolnika storili premalo.
LAJŠANJE BOLEČINE
Bolečino lajšamo z zdravili, nefarmakološkimi ukrepi in invazivnimi postopki. Zdravila izbiramo glede na jakost in vrsto bolečine, stanje bolnika ter predhodne izkušnje bolnika z zdravili za zdravljenje bolečine.
Bolnika pozovemo, naj oceni jakost bolečine s pomočjo lestvice. Najbolj pogosto uporabljena je številčna lestvica, kjer oceni bolečino s številkami od nič do deset. Bolečina jakosti deset je nevzdržna bolečina, od 1 do 3 je blaga, od 4 do 6 srednje močna in od 7 do 9 močna bolečina. Bolečino lahko opiše z besedami, kot so blaga, zmerna ali srednje močna, močna, zelo močna ali nevzdržna bolečino. Za bolnike s kognitivnimi motnjami je za oceno jakosti bolečine primeren bolečinski termometer (slika1).

Zdravnik z uporabo lestvice lahko ovrednoti uspešnost lajšanja bolečine. Če je zdravilo zmanjšalo jakost bolečine na 3 ali manj na številčni lestvici, je z zdravili dosegel zastavljeni cilj, to je blaga bolečina.
Bolečini zaradi kostnih metastaz in prizadetosti notranjih organov se razlikujeta od bolečine, ki nastane zaradi pritiska ali vraščanja tumorja v živčne strukture. Zato mora zdravnik za dobro zdravljenje bolečine poznati vzrok zanjo. Pri slednji govorimo o nevropatski bolečini, ki jo bolnik lahko čuti kot pekočo ali električne sunke in navaja na koži v predelu bolečine spontane ali izzvane nenormalne zaznave, na primer bolečino pri rahlem dotiku ali zmanjšano zaznavo zbodljaja. Poleg običajnih zdravil za zdravljenje bolečine bolnik z nevropatsko bolečino potrebuje dodatna zdravila za zdravljenje bolečine, ki jih drugače uporabljamo za zdravljenje depresije ali epilepsije.
Na izbiro zdravila za zdravljenje bolečine vplivajo tudi sočasne bolezni bolnika, na primer želodčna razjeda, slabše delovanje ledvic in jeter ter sočasno jemanje drugih zdravil. Če bolnik zdravila ne more zaužiti, zdravnik izbere zdravilo v obliki nalepke ali podkožne infuzije.
FIZIKALNI UKREPI
Bolečine ne zdravimo izključno z zdravili. K boljšemu obvladovanju pripomorejo tudi fizikalni ukrepi, kot so udobna lega, pasivno in aktivno razgibavanje, masaža ter tople ali hladne obloge, sprostitvene tehnike z glasbo in drugo. Seveda je izbira nefarmakoloških ukrepov odvisna od izvora in jakosti bolečine ter stanja in želja bolnika.
Invazivne metode zdravljenja bolečine so potrebne izjemoma, kadar z zdravili ne dosežemo zadostnega olajšanja bolečine ali povzročajo zelo moteče neželene učinke. Bolniku lahko naredimo blokade prizadetega živca ali živčne korenine ali vstavimo kateter v bližino hrbtenjače, kjer se bolečinski dražljaj prevaja iz periferije v centralni živčni sistem. Te posege izvajamo v glavnem anesteziologi v specialističnih ambulantah za zdravljenje bolečine in včasih je potreben sprejem v bolnišnico. Po vstavitvi katetra se dajanje zdravil ob hrbtenjačo lahko izvaja na domu, vendar sta potrebna pomoč in nadzor patronažne sestre in družinskega zdravnika.
V ambulanto za zdravljenje bolečine na Onkološkem inštitutu pridejo bolniki, ki jih tja usmerijo njihovi družinski zdravniki ali zdravniki Onkološkega inštituta in Kliničnega centra v Ljubljani. Največkrat so to bolniki, ki imajo težko obvladljivo nevropatsko bolečino in potrebujejo poleg zdravil invazivne postopke zdravljenja bolečine. Po oskrbi v ambulanti odhajajo v domačo oskrbo z navodili za družinskega zdravnika in patronažno sestro ter telefonskimi številkami, na katerih lahko ves dan, v primeru težav, od medicinske sestre ali anesteziologa dobijo dodatne informacije. Po telefonu se nam največkrat oglašajo patronažne sestre in bolniki ali njihovi svojci. Zdravniki se predvsem v dopoldanskem času posvetujejo tudi o bolnikih, ki niso zdravljeni v naši ambulanti.
V Sloveniji delujejo ambulante za zdravljenje bolečine v večini bolnišnic. V njih delajo anesteziologi, ki so v delovnem času ambulant, na razpolago zdravnikom za posvet o zdravljenju bolečine. Taki posveti pripomorejo, da manj bolnikov z napredovalo neozdravljivo boleznijo trpi zaradi močnih bolečin.
ZDRAVILA
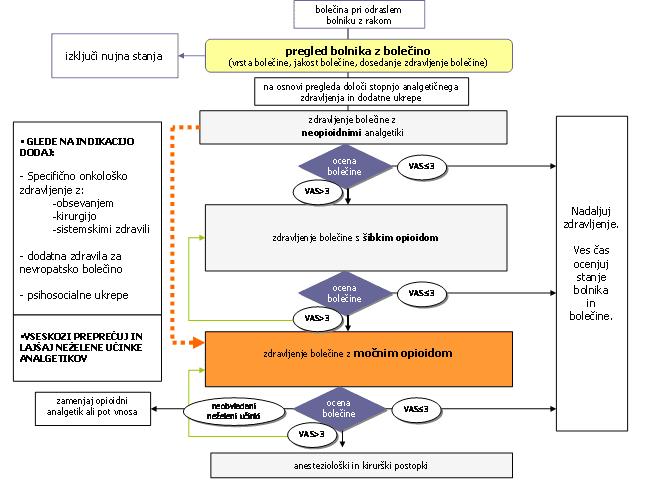
Zdravnik izbere zdravilo za lajšanje bolečine glede na jakost in vrsto bolečine. Izbira med neopioidi, srednje močnimi in močnimi opioidi ter dopolnilnimi zdravili za zdravljenje nevropatske bolečine. Svetovna zdravstvena organizacija je pred 20 leti predlagala stopenjsko zdravljenje bolečine.
Blago bolečino zdravimo z neopioidnimi zdravili, to so paracetamol (npr. lekadol …), nesteroidnimi antirevmatiki (npr. olfen, naklofen, brufen ...) in metamizol (npr. analgin). Nesteroidni antirevmatiki lahko povzročijo želodčno razjedo. Pri bolnikih, ki so že imeli težave in starejših je potrebna posebna previdnost in jemati morajo tudi zdravila za zaščito želodčne sluznice.
Srednje močno bolečino lajšamo s srednje močnimi opioidi, najbolj pogosto s tramadolom (na primer tramal, tadol, tramundin...), in močno bolečino z močnimi opioidi. Najstarejša močna opioida sta morfin (tablete MST in sevredol) in metadon (tablete in kapljice heptanon). V zadnjih letih je bilo pri nas registriranih več močnih opioidov: oksikodon (tablete oxycontin) in hidromorfon (kapsule palladone, tablete jurnista), ki ju bolnik zaužije, ter fentanil (durogesic, fenatnil lek) in buprenorfin (transtec), ki sta v obliki nalepk. Zdravnik se odloči, katero zdravilo bo bolniku predpisal glede na to, ali bolnik zdravilo lahko zaužije (če bolnik zdravil ne more zaužiti, se bo odločil za nalepke) ali se jakost bolečine hitro spreminja (pri tabletah ali kapsulah, ki jih bo bolnik jemal na 12 ali 24 ur, je možno hitrejše prilagajanje odmerka zdravila glede na jakost bolečine) in ali ima bolnik slabše delovanje jeter ali ledvic, ki sodelujejo pri izločanju opioidov in njihovih presnovnih produktov (pri ledvičnem odpovedovanju ne bo predpisal morfina, varnejša sta fentanil in buprenorfin). Močni opioidi učinkovito lajšajo bolečino, vendar imajo tudi neželene učinke. Slabost se lahko pojavi v začetku, vendar je prehodna in samo 30 % bolnikov med uvajanjem močnih opioidov potrebuje zdravila za zdravljenje slabosti. Zaprtje pa traja ves čas jemanja močnih opioidov, zato bolnikom svetujemo naj uživajo dovolj tekočine in prehrano bogato z vlakninami. Kljub temu mora večina bolnikov redno jemati odvajala. Če neželenih učinkov izbranega močnega opioida ne moremo obvladati, ga zamenjamo z drugim močnim opioidom, kajti neželeni učinki enega opiopida niso enako močno izraženi pri vseh bolnikih. Zamenjava močnih opioidov je potrebna pri 30-40 % bolnikov.
Pravilo je, da kronično bolečino, ko vzroka zanjo ne moremo odstraniti, zdravimo z zdravilom, ki ima dolgo delovanje. Bolnik ga jemlje redno, to je »ob uri« in s tem prepreči nastanek močne bolečine. Odmerek zdravila, ki olajša bolečino in ne povzroči motečih neželenih učinkov, ni za vse bolnike enak. Odvisen je od jakosti bolečine, predhodnega jemanja opioidov, bolnikovega zdravstvenega stanja in individualnega odgovora na analgetične učinke opioida. Dnevni odmerek močnega opioida določimo s titracijo, ki traja nekaj dni. V času titracije, t.j. iskanja pravega odmerka za bolnika, le-ta jemlje odmerke kratko delujočega močnega opioida (sevredol) na 4 ure, in ko je bolečina blaga, iz dnevne porabe kratko delujočega močnega opioida določimo odmerek dolgo delujočega opioida, ki ga bolnik jemlje na 12 (oxycontin, palladone), 24 (jurnista), 72 (durogesic, fentanil lek) ali 92 ur (transtec), odvisno od izbire zdravila. Po titraciji kljub jemanju dolgo delujočega opioida bolnik občasno še potrebuje posamezne odmerke kratko delujočega opioida, ki jih vzame po potrebi, če je bolečina močnejša. Zdravljenje kronične bolečine z opioidi je podobno zdravljenju sladkorne bolezni z inzulinom. Če bolnik potrebuje več kot štiri dodatne odmerke kratko delujočega opioida, mu zdravnik poveča odmerek dolgo delujočega opioida. Bolečina se z napredovanjem bolezni lahko stopnjuje, vendar jo lahko obvladamo z večjimi odmerki močnega istega opioida, kot ga bolnik jemlje. Potrebno je stalno spremljanje bolnika in prilagajanje odmerka zdravila.
UMIRAJOČI IN BOLEČINA
Ko se življenje bolnika z neozdravljivo boleznijo izteka, se bolečini lahko pridružijo drugi znaki, na primer slabost in bruhanje, težko dihanje in zmedenost. Pri umirajočem bolniku poleg bolečine lajšamo tudi te simptome in smo pozorni na čustvene, duhovne in socialne potrebe bolnika in njegovih bližnjih. Bolečina je lažje obvladljiva, če bolnik kljub neozdravljivi bolezni vzdržuje primerno kakovost življenja in se počuti varnega. V domači oskrbi celostno obravnavo bolnika izvaja njegov izbrani družinski zdravnik s pomočjo patronažne sestre. V bolnišnici je v strokovno skupino za oskrbo umirajočega bolnika lahko vključenih več ljudi. To so, poleg zdravnika in medicinske sestre, še socialni delavec, klinični psiholog, duhovnik in drugi strokovni sodelavci, odvisno od potreb bolnika.
Če bolnik zdravil za lajšanje bolečine in drugih simptomov bolezni ne more zaužiti, mu jih dajemo podkožno v obliki stalne infuzije. Za to so potrebni pripomočki, to je črpalke, ki so dosegljivi vsem bolnikom iz zdravstvenega zavarovanja. Družinski zdravniki so seznanjeni s takim načinom zdravljenja in ga lahko sami začnejo in vodijo. Tako lahko bolnik, tudi če zdravil ne more zaužiti, ostane v domačem okolju med svojimi bližnjimi.
Bolečino lahko uspešno lajšamo pri večini bolnikov z neozdravljivo boleznijo. Na razpolago je dovolj zdravil in izdelana so Slovenska priporočila za njihovo pravilno izbiro in uporabo. Konec lanskega leta so bila posodobljena in kmalu bodo ponovno na razpolago vsem zdravnikom (slika 2).
Raziskave pri nas in po svetu so pokazale, da še vedno preveč bolnikov z neozdravljivo boleznijo trpi zaradi bolečin. Vzrok za slabo zdravljenje bolečine in trpljenje bolnika pri nas ni pomanjkanje zdravil in nedostopno znanje o njihovi uporabi, ampak slaba komunikacija med zdravnikom in bolnikom ter med zdravniki, ki bolnika zdravijo, in dejstvo, da vse bolečine ni mogoče olajšati samo z uporabo zdravil. Bolnik z napredovalo neozdravljivo boleznijo potrebuje drugačno, to je celostno obravnavo, ki jo uči paliativna medicina, ki si pri nas šele utira pot.
spec. anestezije in intenzivne medicine,
Onkološki inštitut Ljubljana