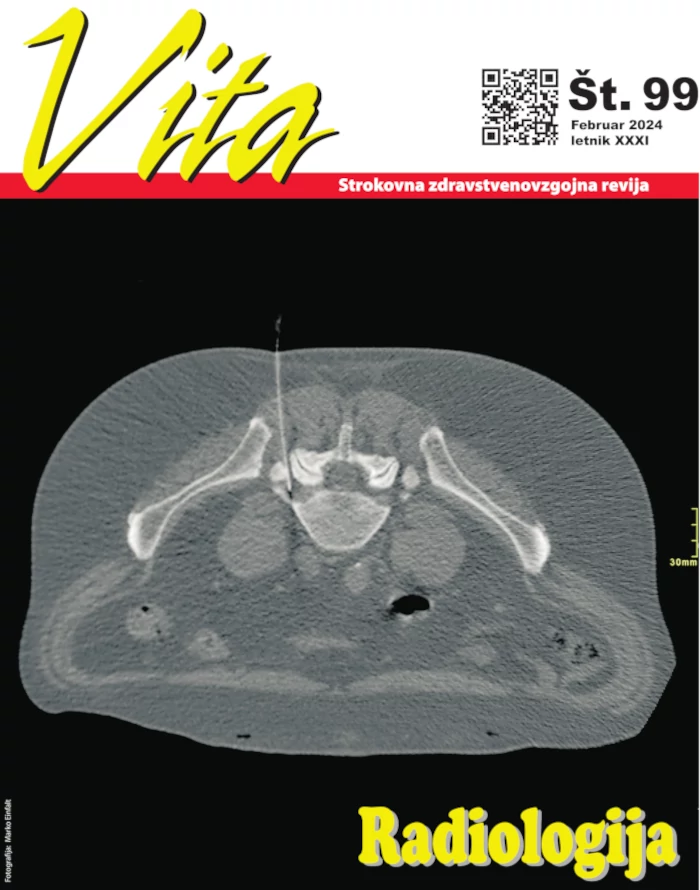
Laboratorijsko medicino lahko opredelimo kot dejavnost, v okviru katere izvajamo preiskave biološkega materiala, ki izhajajo iz človeškega telesa. To so na primer kri, serum, urin, likvor, blato, znoj, kostni mozeg, punkati telesnih tekočin, plodovnica, solze, tkiva. Namen in cilj testiranja teh snovi je pridobiti rezultate oziroma informacije, ki so v pomoč pri:
- postavljanju ali potrditvi diagnoze (npr. določanje koncentracije glukoze pri sladkorni bolezni),
- spremljanju poteka bolezni (spremljanje koncentracije glukoze in glikiranega hemoglobina pri sladkorni bolezni),
- odločitvi za terapijo,
- presejanju (analize novorojenčkov, s katerimi ugotavljamo prisotnost določenih prirojenih presnovnih motenj) in
- oceni zdravstvenega stanja preiskovancev (primer je presejanje »zdrave« populacije za odkrivanje zgodnjih rakavih sprememb, kot je na primer kri v blatu).
Po splošnih ocenah je več kot 60 odstotkov diagnoz postavljenih na osnovi laboratorijskih rezultatov. Samo po sebi je razumljivo, da morajo biti rezultati pravilni (brez napak), ker lahko zdravnik le na osnovi zanesljivih, pravočasnih in ustrezno interpretiranih diagnostičnih informacij (ne golih številčnih podatkov) sprejme pravilne odločitve bodisi glede diagnoze, zdravljenja ali prognoze bolezni.
Delo v laboratoriju se zdi enostavno: imamo moderne aparature, v katere vstavljamo vzorce in v nekaj minutah dobimo rezultate. V resnici pa je laboratorijsko delo večstopenjski proces, pri katerem gre za zaporedje postopkov, od katerih lahko vsak predstavlja potencialni vir napak. Dolžnost laboratorija je, da napake prepoznava, preprečuje in pravilno interpretira dejavnike, ki lahko vplivajo na variabilnost rezultata. Kakovostne storitve medicinskega laboratorija (pravi rezultat za pravega preiskovanca ob pravem času, na pravi način in po pravi ceni) zagotavljamo z vzpostavitvijo celovitega sistema kakovosti, ki omogoča spremljanje in obvladovanje vseh faz procesa.
Postavlja se vprašanje, kako lahko laboratoriji dosežejo predpisano raven kakovosti storitev. V klinični kemiji, ki je najobsežnejši del laboratorijske medicine, je sistem zagotavljanja kakovosti v večji ali manjši meri prisoten že desetletja. Kontrolo analitičnega dela izvajamo že od zgodnjih 70. let. Vsi laboratoriji izvajajo notranjo kontrolo kakovosti in sodelujejo v programih zunanje ocene kakovosti.
S postopki notranje kontrole kakovosti ocenjujemo ponovljivost in natančnost rezultatov, ocenimo, ali je analitski sistem dovolj zanesljiv, da lahko začnemo analizo vzorcev preiskovancev, zaznamo eventualne napake in jih odpravimo še preden se začne rutinsko delo. Zunanja ocena kakovosti je program, pri katerem s primerjanjem rezultatov različnih laboratorijev ocenjujemo njihovo pravilnost oziroma točnost. V Sloveniji imamo organiziran nacionalni program za zunanjo oceno kakovosti laboratorijskih rezultatov (SNEQAS), ki ga vodi Klinični inštitut za klinično kemijo in biokemijo Univerzitetnega kliničnega centra v Ljubljani.
V 90. letih je postajalo vedno bolj jasno, da je tak način zagotavljanja kakovosti sicer ključen, nujen in neizogiben, ne pa tudi zadosten. Številne študije, ki so jih izvajali tako v evropskih državah kot ZDA, so pokazale, da večina napak (60–70 odstotkov) nastane v fazi pred postopkom analize vzorca ali po njej. Treba je bilo torej vzpostaviti nadzor celotnega procesa. Ta se začne z naročilom (izbiro testa), sledijo priprava preiskovanca, odvzem vzorca in transport v laboratorij. Tudi v laboratoriju je potrebnih kar nekaj korakov, preden se lotimo analize. Vzorce moramo centrifugirati, včasih razdeliti v več alikvotov, preveriti, ali je instrument umerjen (kalibriran) in ali so kontrole v predpisanem območju. Ker je vsak korak možen vir napak, moramo s točno napisanimi in standardiziranimi postopki zagotoviti, da delo poteka v skladu s predpisanimi zahtevami.
Po analizi je rezultat treba interpretirati ob upoštevanju dejavnikov, ki vplivajo na izid. Ti dejavniki so na primer:
- stanje preiskovanca (spol, starost, ali je tešč ali ne, fizična aktivnost, uporaba zdravil, nosečnost, položaj ob odvzemu vzorca),
- čas odvzema (vpliv bioloških ritmov),
- vrsta in količina snovi proti strjevanju krvi (izbira prave epruvete za vzorec),
- transport (ali je bil vzorec na sobni temperaturi ali na ledu),
- hranjenje (vpliv dodatkov vzorcem za konzerviranje, stabiliziranje).
Izvid, to je obrazec, na katerega zapišemo rezultate, mora biti standardiziran. Vsebovati mora podatke o preiskovancu, rezultate z navedbo orientacijskih referenčnih vrednosti (vrednosti, ki jih pričakujemo pri zdravih ljudeh in nam pomagajo pri oceni, ali je dobljeni rezultat višji ali nižji od normale), enote in podpis odgovorne osebe, ki je izvid pregledala, ocenila in odobrila.
Vzporedno z razvojem stroke so se razvijale tudi zahteve po kakovosti. Na eni strani s strani družbe uporabnikov in zdravstvenih oblasti, po drugi strani pa so tudi laboratoriji začutili potrebo, da se njihovo organiziranost in usposobljenost prepozna. V Evropi je bilo že pred desetletjem uvedeno t.i. certificiranje sistemov kakovosti. Mednarodni standardi družine ISO 9000 so zbirka zahtev za uspešno postavitev in vodenje sistema kakovosti. Organizacija, ki ima certifikat ISO 9000, dobi potrditev, da je njen sistem dobro postavljen, urejen, pregleden in obvladovan. Ob tem je tudi mednarodno primerljiv in bolj konkurenčen.
Na področju analitike se je pokazala potreba po dodatnih kriterijih za laboratorije, to je ocena usposobljenosti osebja za izvajanje dejavnosti. Tako je bil najprej sprejet akreditacijski standard ISO 17025, ki je bil namenjen testnim in kalibracijskim laboratorijem. Ker pa je delo v medicinskih laboratorijih zelo specifično, so strokovnjaki ugotovili, da potrebuje področje laboratorijske medicine za oceno sistema kakovosti in oceno usposobljenosti osebja še druge, specifične kriterije. Leta 2003 je bil sprejet standard ISO 15189: Medicinski laboratoriji – Posebne zahteve za kakovost in usposobljenost. V Sloveniji se na akreditacijo medicinskih laboratorijev šele pripravljamo.
Laboratorijska medicina pri nas do nedavnega ni bila zakonsko regulirana. V Sloveniji laboratorijska medicina pokriva štiri strokovna področja, za katera obstajajo specialistični programi izobraževanja: klinično kemijo, mikrobiologijo, transfuziologijo in cito/histopatologijo.
Leta 1992 je bila ustanovljena Zbornica laboratorijske medicine Slovenije kot samostojna poklicna organizacija oseb z univerzitetno izobrazbo, ki opravljajo ali zastopajo laboratorijsko medicinsko dejavnost na območju RS. Zbornica izvaja javna pooblastila za vodenje registra, izdajanje in odvzem licenc, strokovne nadzore ter za nadzor izvajanja specializacije iz medicinske biokemije.
Prizadevanja za kakovost delovanja medicinskih laboratorijev v Sloveniji se kažejo tudi z izdajo Pravilnika o pogojih, ki jih morajo izpolnjevati laboratoriji na področju laboratorijske medicine (UL 64/2004). Pravilnik je zasnovan na zahtevah mednarodnega standarda ISO 15189 za medicinske laboratorije in je rezultat konsenza strokovnjakov vseh štirih področij.
Pomemben premik je bila zahteva, da se z laboratorijsko dejavnostjo lahko ukvarjajo le ustrezno laboratorijsko in medicinsko izobraženi in usposobljeni strokovnjaki v poklicih, ki so navedeni v nacionalni klasifikaciji poklicev, in to le ob izpolnjevanju strokovnih in tehničnih pogojev, ki so navedeni v pravilniku.
Čeprav, je od sprejetja pravilnika minilo že nekaj let, smo šele v letu 2008 pripravili vse potrebno za njegovo izvajanje v praksi. Po pravilniku mora izpolnjevanje zahtev vsakega laboratorija preveriti komisija. Komisija bo preverjala organizacijo laboratorija, prostore, opremo, strokovno usposobljenost osebja, odgovornosti zaposlenih, dokazila o stalnem izobraževanju, standardne postopke za delo, izvajanje notranje kontrole kakovosti, rezultate zunanje ocene kakovosti, arhiviranje dokumentacije ipd. Na osnovi pozitivnih ugotovitev bo ministrstvo za zdravje podelilo laboratoriju dovoljenje za delo.
Ključni izločitveni dejavnik, ki je bil tudi osnova dogovora pri sprejemanju pravilnika je, da je vodja laboratorija lahko le specialist ustrezne smeri. Klinično kemijski laboratorij lahko torej vodi le specialist medicinske biokemije z licenco.
Če govorimo o razvoju klinične kemije in zagotavljanju kakovosti pri testiranju, ne moremo mimo »testiranja ob pacientu« ali t.i. point of care testiranja. Razvoj tehnologije mikrotehnik in njihova uporaba v prenosnih instrumentih sta omogočila, da se laboratorijska analitika iz klasičnih laboratorijev seli bliže bolniku. To ima številne prednosti, hkrati pa tudi slabosti. Prednosti so predvsem v tem, da je čas do rezultata krajši, v veliki meri pa se lahko izognemo tudi predanalitičnim vplivom. Zavedati se moramo, da se tudi analitika iz rok šolanega osebja prenaša v roke ljudem, ki nimajo znanj in izkušenj v laboratorijski analitiki, niti o dejavnikih, ki lahko vplivajo na rezultat. Vsebinsko vsako mesto, kjer izvajamo testiranje ob pacientu, predstavlja »mini« laboratorij z vsemi zahtevami, ki veljajo za velike. Zahteve za kakovost so enake ne glede na to, kje in kdo izvaja preiskavo. Preiskavo izvajamo z namenom pridobiti rezultat (informacijo), ki bo v pomoč bodisi pri postavitvi diagnoze ali spremljanju terapije. Le pravi rezultat za pravega preiskovanca na pravi način to omogoča.
Kakšni so torej predpisi na tem področju?
Leta 2006 je bil sprejet še en mednarodni standard ISO 22870: Point of care testing (POCT) – Zahteve za kakovost in usposobljenost. Vidimo, da je tudi tu ključna beseda usposobljenost: osebje, ki izvaja analize, mora biti usposobljeno. Standard ISO 22870 se nanaša na testiranje ob preiskovancu izven bolnišnic – v zdravstvenih ustanovah, ki ponujajo ambulantno oskrbo, če pa se POCT izvaja v bolnišnicah, je treba zahteve tega standarda upoštevati ob sočasnem izpolnjevanju zahtev standarda za medicinske laboratorije ISO 15189. Zahteve standarda se ne nanašajo na samotestiranje pacientov.
Tudi pravilnik o laboratorijski dejavnosti dovoljuje izvajanje testov ob pacientu ob upoštevanju pogoja, da je za nadzor nad izvajanjem teh analiz odgovoren specialist ustrezne stroke laboratorijske medicine. To pa je že področje, ki bo v prihodnjih letih pomenilo velik izziv za vse udeležence v verigi zdravstvene oskrbe; za zdravnike, ki se nad tem načinom testiranja večkrat nekritično navdušujejo, za medicinske sestre in tehnike, ki se jim nalaga dodatno delo, za katero niso usposobljeni, kakor tudi za laboratorijsko osebje, ki bo moralo prevzemati odgovornost. Veliko vlogo bodo prav gotovo imeli tudi ozaveščeni uporabniki storitev (pacienti), ki bodo upravičeno pričakovali, da se analize izvajajo le v laboratorijih, ki imajo dovoljenje za opravljanje storitev. Ministrstvo za zdravje zagotavlja, da bo objavilo seznam laboratorijev, ki so vloge oddali, javno dostopen pa bo tudi seznam laboratorijev, ki imajo dovoljenje za delo.
Laboratorijska medicina je na pragu nove dobe. Laboratoriji, ki delajo kakovostno, bodo zato končno dobili tudi formalno potrditev, tisti, ki ne izpolnjujejo zahtev, te dejavnosti pač ne bodo mogli več izvajati. To pa je verjetno cilj vseh, ki želimo v zdravstvu kakovostne storitve.
EurClinChem UKC Ljubljana, Klinični inštitut za klinično kemijo in biokemijo